超音波健診 (エコー検査): 原理、安全性など
UBC/medicine/ultrasound
このページの最終更新日: 2025/11/23広告
概要: 超音波診断 (エコー検査) とは
超音波診断 (エコー検査) とは、超音波を対象物に当て、その反響を映像化する画像検査法である。英語では一般に ultrasound などと言われるが、正式には ultrasonography という。
超音波は、写真 (Public domain) の女性が右手に持っている探触子 (プローブ、probe) から放射される。これが体内の臓器で反射し、その反響が画像化されるわけである。
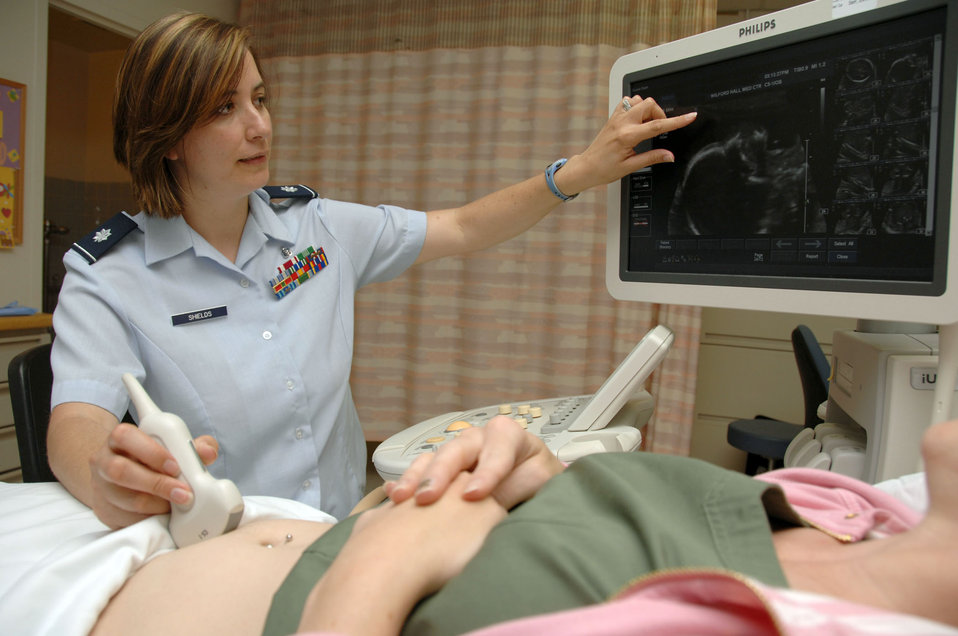
MRI、CT, PET などの他の画像診断法と比べて、簡単に診断ができ、人体への影響が少ないことが一般に特徴とされる。これらの手法に比べて解像度が低いことがデメリットである。
このページは超音波診断全般に関するページであるが、まずは産科における超音波診断の安全性を中心にまとめる。内容が増えてきたら分割する。
シンプルに言えば、がっつりした検査ではなく、ポイントを絞ってちょっと気になる部分をチェックするのに使われる超音波診断である。目測による定性的、半定量的評価が中心とされる。
産科における超音波診断
妊娠は連続的なプロセスであるが、アメリカではこれを便宜的に三段階に分けている。trimester という単語が使われる。これは日本の妊娠前期・中期・後期にほぼ相当する。英語の論文でも、この区分が使われることが多いので、まず簡単に示しておく (参考)。いずれ、詳細を別のページにまとめる予定。
第一トリメスター |
妊娠 0 - 12 週。母体および胎児の主なイベントは以下の通り。
|
第二トリメスター |
妊娠 13 - 24 週。
|
第三トリメスター |
妊娠 25 週から出産まで。肺が成長を続け、呼吸の練習をしている様子が超音波検査で見えるようになる。胎児の頭が下方へ移動する。出産時、胎児の大きさは平均で約 50 cm, 3,100 g である。 |
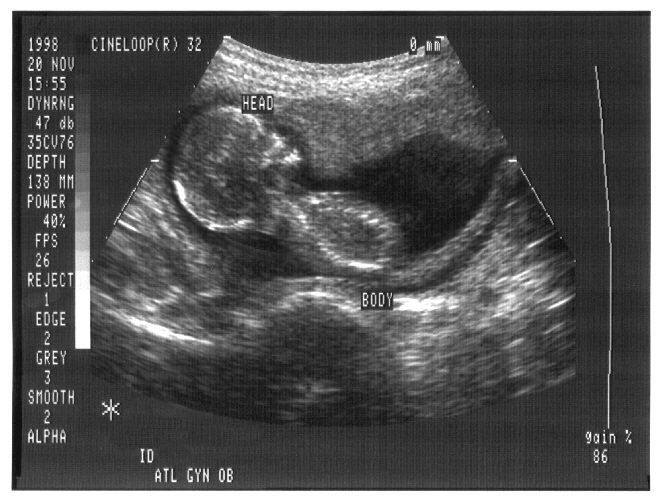
こんな感じの画像が得られる (Public domain)。
超音波診断は、1st trimester が一番難しい。"Despite its utility, first-trimester screening ultrasound examination is complex and has significant limitations and pitfalls. Significant errors include incorrect dating, erroneous aneuploidy screening methodology, misdiagnosed or missed major fetal anomalies, missed ectopic or heterotopic pregnancy, missed adnexal masses, missed placental or cord anomalies, missed multiple gestation, and misdiagnosis of chorionicity (2)."
多くの診断ミスが起こる可能性がある。胎児も小さいので、それだけ難しいということだろう。
2nd, 3rd trimester でも超音波診断でわかることが増えている分、診断ミスも増えているというようなことが書かれている。文献 2 は、胎児への超音波の直接の影響にはあまり注目していないようである。
超音波診断のリスク
超音波診断の対象への安全性は、この 日本超音波学会の資料 (pdf) に詳しい。一般的なリスクについての文書であるが、やはり産科において最も注意が払われる。
結論としては、超音波診断は一般に安全な手法とされており、
よって、利益がほとんどない超音波診断、たとえば赤ちゃんの顔を見るためだけの診断は推奨されない。しかし、形態異常を発見するための診断であれば、メリットがリスクを上回ると考えられる
いくつかポイントをまとめておく。まず、物理的な側面。
- 診断に使われる超音波のエネルギーは、可視光の 10-8 から 10-10 ほどのオーダーで、非常に低い。
- 生体への影響は、超音波の強度と照射時間に左右される。
- 超音波は疎密波である。
さらに、生物学的な側面。
- 超音波の影響は、熱的作用と非熱的作用に大別される。
熱的作用 は、音響エネルギーを生体が吸収し、温度が上がることによる影響。非熱的作用 は、物理的な振動による作用。超音波によって気泡が振動し、崩壊するキャビテーション cavitation が主要因とされている。組織への物理的ダメージや、化学反応の活性化が考えられる。
妊娠 11 - 13 週目の胎児超音波検査に関しては、国際産科婦人科超音波学会 (The International Society of Ultrasound in Obstetrics and Gynecology, ISUOG) から以下のステートメントが出ている。
パルスドップラーモードはルーチン検査に使用しないことが望ましい。また、超音波ドップラー法を実施する際には、TI < 1 で、照射時間をできるだけ短く (通常は 5 - 10 分)、60 分を超えないことが望ましい。なお、TI は thermal index で、以下の式で与えられる。
TI = Wa/Wweg
Wa は組織内での出力 (mW, 減衰を考慮)、Wwag は組織の温度を 1°C 上げるのに必要な出力 (mW) である。したがって、TI < 1 は、組織の温度上昇を °C 未満に抑えるという意味合いである。
また、パルスドップラーモードでは、超音波が狭い範囲に照射される。したがって、音波が集中している部分では、組織の受けるエネルギーが高くなる。
広告
References
Miller et al., 2020 (Review). Diagnostic ultrasound safety review for point-of-care ultrasound practitioners. J Ultrasound Med 39, 1069-1084.Abinader and Warsof, 2019 (Review). Benefits and pitfalls of ultrasound in obstetrics and gynecology. Obstet Gynecol Clin N Am 46, 367-378.
コメント欄
サーバー移転のため、コメント欄は一時閉鎖中です。サイドバーから「管理人への質問」へどうぞ。
